При лечении под наркозом, особенно если рот держали широко открытым длительное время, бывает разрыв угла рта или слизистой щеки/губы (так называемая ангулярная трещина или разрыв комиссуры рта).
Если рана была глубокой и не была ушита, то:
-
края могли зажить рубцовой тканью;
-
при этом часть слизистой и кожи «утратилась» — образовалась ямка, втяжение;
-
рубец неэластичный, при улыбке или еде растягивается и трескается, из-за чего возникают боли и воспаления.
Именно поэтому место снова травмируется, и процесс повторяется по кругу.
Почему это не заживает
-
Рубцовая ткань не имеет нормальных желез, плохо эластична, легко трескается.
-
В месте зажившего разрыва может быть дефицит мягких тканей — губа буквально «тоньше» и не закрывается нормально.
-
Постоянная микротравматизация едой, мимикой, разговором мешает заживлению.
Что можно сделать сейчас
Да, это можно исправить хирургически. Существуют несколько подходов — и в большинстве случаев они дают отличный эстетический и функциональный результат.
1. Пластика угла рта (комиссуропластика)
-
Это маленькая операция, выполняемая под местной анестезией (1–1,5 часа).
-
Хирург иссечёт рубец и переместит здоровые ткани так, чтобы закрыть дефект и восстановить нормальную толщину и подвижность губы.
-
В некоторых случаях накладываются внутренние рассасывающиеся швы и несколько наружных — их снимают через 5–7 дней.
-
После заживления угол рта становится симметричным, слизистая восстанавливается, боль уходит.
2. Пластика слизистым или кожным лоскутом
Если ткани сильно не хватает, хирург может:
-
использовать местный слизистый лоскут (перемещённый изнутри щеки);
-
реже — тонкий кожный трансплантат с внутренней стороны губы или даже за ухом.
Это выполняют челюстно-лицевые хирурги или пластические хирурги, специализирующиеся на лице.
3. Подготовка к операции
Перед вмешательством:
-
нужно убедиться, что нет хронической инфекции в этом месте (возможно, посев или мазок);
-
слизистая не воспалена;
-
желательно прекратить раздражение — использовать мази с декспантенолом (Бепантен, Солкосерил-гель) и ополаскивания с ромашкой или хлоргексидином.
К кому обращаться
Лучше всего — к:
-
челюстно-лицевому хирургу (в гос. больнице или частной клинике);
-
или пластическому хирургу, специализирующемуся на лице и ротовой области.
Они смогут оценить:
— сколько тканей не хватает,
— какой вид пластики подходит,
— и как восстановить симметрию и подвижность губы.
Если будет возможность — сделайте фото (в нейтральном положении и при улыбке) и покажите врачу. Это сильно ускорит диагностику.
Что можно делать сейчас для облегчения
До визита:
-
наносите Бепантен, Солкосерил-гель или Мирамистин-гель 2–3 раза в день;
-
избегайте острой, солёной и кислой пищи;
-
можно аккуратно ополаскивать рот тёплым раствором ромашки, шалфея или слабым хлоргексидином (0,05%);
-
при обострении боли — мазь с лидокаином (например, Камистад-гель) временно поможет.
Главное
То, что вы описываете, можно исправить хирургически — это не безвыходная ситуация.
После правильной пластики угол рта и слизистая восстанавливаются, исчезают воспаления и боль, и вы снова сможете спокойно есть и улыбаться.
-
30 дней в межчелюстной фиксации (резинками или лигатурами) — это стандарт
-
После снятия резинок:
-
шины оставляют ещё на 5–10 дней без фиксации
-
следят за формированием прикуса, открытием рта, симметрией
-
-
Перед снятием шин должен быть контрольный снимок (КТ или ортопантомограмма)
Это стандарт в большинстве челюстно-лицевых протоколов:-
чтобы оценить консолидацию перелома
-
убедиться, что не осталось смещения
-
подтвердить, что шины можно снимать безопасно
-
Если вам НЕ делают снимок перед снятием шин — это неправильно, особенно при:
-
двухстороннем переломе
-
наличии симптомов смещения прикуса (у вас есть щель)
-
жалобах на асимметрию, боль, неполное открытие рта
Ваши слова при разговоре с врачом:
Говорите спокойно, чётко и по существу:
«У меня сохраняется нарушение прикуса — щель при смыкании с одной стороны. Это меня беспокоит. Я бы хотел сделать контрольный снимок перед снятием шин, чтобы убедиться, что всё заживает правильно. Я понимаю, что кость ещё может быть незрелой, но без рентген-контроля снимать шины после двойного перелома — это риск. Я прошу оценить сращение на КТ или ортопантомограмме перед окончательной фиксацией».
Если врач отказывается — имеете полное право на второе мнение в другой клинике (особенно челюстно-лицевой хирургии или травматологии).
Возможные причины:
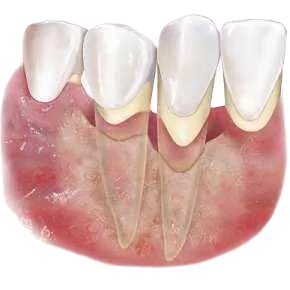
1. Ретенционная киста малой слюнной железы (мукоцеле)
Самое частое объяснение.
Это неопасное образование, образуется, когда закупоривается слюнная железка, и слизь накапливается под слизистой.
Выглядит как мягкий, полупрозрачный или телесный пузырёк, чаще на внутренней стороне губы, но может быть и ближе к краю.
2. Фиброма (доброкачественное разрастание ткани)
Может появиться после прикусывания губы или хронической травмы.
Обычно плотнее, чем киста, не болит, цвет как у слизистой или чуть светлее.
3. Папиллома (вирусное образование, ВПЧ)
Обычно с бугристой поверхностью, может торчать как «нарост».
Требует осмотра и, иногда, удаления и гистологии.
4. Редко — опухоли слизистой
Если узелок меняется в размере, цвете, начинает болеть, кровить, уплотняться — нужно срочно к врачу.
Что делать?
Не ковырять, не прижигать, не прикусывать!
Обратитесь к:
-
стоматологу-хирургу
-
или дерматологу, если отросток ближе к внешней части губы
Врач:
-
проведёт осмотр
-
при необходимости — удалит под анестезией (это быстрая процедура)
-
отправит на гистологию, чтобы точно установить диагноз
Скорее всего, это ретенционная киста или фиброма — неопасно, лечится легко
Но для уверенности — нужен визуальный осмотр специалиста
Если не растёт и не меняется — это не срочно, но тянуть месяцами не стоит
1. Обратитесь к другому челюстно-лицевому хирургу
Если ваш лечащий врач не реагирует на очевидные признаки воспаления и боли — это повод сменить специалиста или получить второе мнение срочно.
Вы имеете полное право обратиться в другую клинику или больницу.
2. Местное лечение для снятия воспаления (до визита к врачу):
Орошение полости рта:
-
Мирамистин или 0,05% хлоргексидин 3–4 раза в день
-
Если есть рана — можно использовать Стоматофит или отвар ромашки (остуженный)
Обработка язвочки/раны:
-
Холисал-гель или Калгель аккуратно нанести ватной палочкой
-
Если боль выражена — Камистад (анестезирующий гель)
Если есть налёт (грибковый налёт):
-
Препараты на основе нистатина (по согласованию с врачом)
Но всё это временно! Нужно, чтобы врач оценил шину, состояние слизистой и принял решение: оставлять, корректировать или снимать.
По поводу резинок:
Если:
-
нет гнойного воспаления
-
перелом стабилен
-
прошла неделя и вы не можете питаться
врач должен хотя бы временно ослабить фиксацию, дать возможность поесть мягкую пищу с контролем, а затем — вернуть резинки в кабинете.
Самостоятельно снимать и обратно ставить резинки нельзя, но голодать и терпеть отёк — тоже нельзя.
Ваше состояние — не норма, несмотря на слова врача
Воспаление, язвы, невозможность есть — срочный повод для осмотра и коррекции лечения
Требуйте либо контрольной КТ, либо консультации у другого челюстно-лицевого хирурга
Самолечением не замените медицинской помощи, но пока — снимаем воспаление антисептиками и гелями, и сохраняем максимально возможную гигиену
Здравствуйте!
Ситуация, когда одна щека выглядит более выраженной, чем другая, может быть связана с несколькими факторами, и важно понимать, что далеко не всегда это связано с серьезными проблемами. Однако для уверенности, конечно, лучше проконсультироваться с врачом. Вот несколько возможных причин:
1. Асимметрия лица
Асимметрия лица — это довольно распространенное явление. У каждого человека есть незначительная асимметрия, и это абсолютно нормально. Однако, если асимметрия стала более заметной, возможно, это связано с:
-
Естественным изменением формы лица с возрастом (особенно в 20 лет могут происходить изменения в структуре костей и мягких тканей).
-
Мышечным напряжением: Например, если вы часто используете одну сторону лица, это может привести к незначительному изменению формы щеки или скуловой области.
2. Разница в мягких тканях
Иногда увеличение одной щеки может быть связано с скоплением жира, отеком или даже с небольшой асимметрией в распределении подкожного жира. Это вполне может быть безболезненно, и, если нет других симптомов (таких как боль, воспаление или изменение кожи), это не обязательно является признаком заболевания.
3. Мышечная асимметрия
Разница в размере щек может быть связана с неравномерной нагрузкой на жевательные мышцы. Например, если вы предпочитаете жевать на одной стороне, это может вызвать небольшую асимметрию в мышцах лица.
4. Травма или изменение положения челюсти
Если в прошлом была травма (даже незначительная), она может повлиять на форму лица, создавая асимметрию. Возможно, такая ситуация была в более раннем возрасте и не была замечена.
5. Проблемы с зубами или челюстью
Если изменение формы лица наблюдается после проблем с зубами или челюстью (например, после длительного ношения брекетов, неправильного прикуса, или других ортодонтических изменений), это может быть связано с выравниванием или изменением положения зубов и челюсти.
6. Отеки или воспаления
Хотя вы упомянули, что у вас нет флюса, в редких случаях воспаление или отек тканей (например, при парафункции или стрессе) может вызвать временное увеличение щеки.
Что вам следует делать:
-
Консультация с врачом. Если асимметрия доставляет вам беспокойство или начала увеличиваться, лучше обратиться к стоматологу, хирургу или ортодонту. Они могут осмотреть вашу челюсть и лицо более тщательно, провести дополнительные исследования (например, КТ или МРТ), чтобы исключить скрытые проблемы, такие как патологии челюсти, или направить к профильным специалистам.
-
Наблюдение за состоянием. Если изменения произошли недавно и не сопровождаются болями или другими симптомами, возможно, это просто естественный процесс асимметрии лица, который не требует вмешательства.
-
Массаж или упражнения для расслабления жевательных мышц также могут помочь в случае мышечной асимметрии.
Асимметрия лица в определенной степени естественна для большинства людей, и если она не сопровождается болями или другими симптомами, вероятно, это не является проблемой. Однако, чтобы исключить любые другие причины, стоит проконсультироваться с врачом.
Здравствуйте!
Вы затронули очень важную и многокомпонентную проблему, которая требует комплексного подхода — и я постараюсь объяснить максимально понятно и по существу.
Причины асимметрии челюсти и лица могут быть разные:
-
Скелетная (костная) асимметрия
— Нарушения роста нижней челюсти, особенно в подростковом возрасте (например, одна ветвь развивается активнее другой).
— Может быть врождённой или приобретённой (травмы, неравномерная нагрузка, патология височно-нижнечелюстного сустава). -
Функциональная асимметрия
— Возникает из-за неправильного прикуса, перекрёстного жевания, привычки жевать только на одну сторону.
— Иногда мышцы одной стороны перегружены, другая — ослаблена, из-за чего формируется перекос. -
Нарушения в ВНЧС (височно-нижнечелюстном суставе)
— Если сустав работает с перегрузкой, щелкает, смещается — это может влиять на симметрию лица и вызывать головные боли, особенно в висках, шее, затылке. -
Нарушения прикуса и положения зубов
— Может быть результатом неправильного роста зубов, раннего удаления молочных, недоразвития одной стороны челюсти. -
Неврологические или сосудистые причины (реже)
— Влияют скорее на головные боли, но при системных патологиях могут быть и проявления асимметрии.
Что делать:
-
Обратиться к врачу-ортодонту
— Провести диагностику лица, прикуса, суставов.
— Сделать КТ или ортопантомограмму + фотопротокол в анфас и профиль.
— При необходимости — консультация челюстно-лицевого хирурга и врача по ВНЧС (гнатолога). -
Коррекция возможна:
-
В подростковом возрасте — ортодонтическое лечение (брекеты, элайнеры, аппараты).
-
При выраженной асимметрии — хирургическое вмешательство (ортогнатическая хирургия).
-
При функциональной проблеме — работа с суставом и прикусом (шины, каппы, восстановление окклюзии).
-
-
Головные боли — обязательно обсудить с врачом
— Если они связаны с жевательной мускулатурой, неправильной нагрузкой на сустав или прикусом — они поддаются лечению.
Асимметрия лица у вашей дочери — это не косметическая особенность, а симптом, который требует комплексной оценки. Хорошая новость в том, что такие случаи можно и нужно корректировать, особенно в возрасте, когда организм ещё гибкий к изменениям.
После такой серьёзной травмы и операции восстановление бывает непростым. Давайте разберёмся, что считается нормой, а что требует внимания, и что вы можете сделать уже сейчас.
После перелома нижней челюсти с остеосинтезом (пластины + шины):
Ограниченное открывание рта на 1,5–2 см на раннем этапе — это допустимо, особенно если фиксация ещё продолжается;
Боль или спазм в области виска (височно-нижнечелюстного сустава, ВНЧС) — тоже может возникать, особенно после снятия резинок, когда мышцы начинают «вспоминать», как работать;
Периодические пронзающие боли — не редкость, но не должны быть резкими, усиливающимися или постоянными.
Что требует внимания:
-
Если боль усиливается, не снимается анальгетиками,
-
Если появляются щелчки, сильная асимметрия, онемение,
-
Если рот вообще перестаёт открываться или "заклинивает",
-
Если есть температура, отёк, покраснение в зоне операции,
Немедленно обратитесь к хирургу или челюстно-лицевому специалисту.
Что делать прямо сейчас:
1. Контролируем боль и спазм:
-
Ибупрофен или парацетамол — по назначению, они и снимают боль, и немного уменьшают воспаление;
-
Иногда помогает мягкое тепло на область виска/жевательной мышцы — тёплая грелка на 5–10 минут (если нет противопоказаний от врача).
2. Мягкая тренировка мышц (если уже разрешено):
-
Очень аккуратно, без насилия и боли, пытайтесь открывать рот чуть шире каждый день — даже 1–2 мм прироста — уже результат.
-
Есть специальные упражнения и даже тренажёры (типа Therabite) — но всё только по согласованию с врачом, особенно пока шина ещё стоит.
3. Контроль у хирурга/стоматолога:
-
Рекомендую не тянуть, а показаться врачу, который делал операцию или ведёт вас — особенно если спазмы стали новыми или усилились.
Возможно, боль связана с перенапряжением мышц после длительной иммобилизации, или адаптацией ВНЧС. Это встречается часто, но лечится — важно не запускать.
После перелома нижней челюсти и установки пластины онемение и отёк могут сохраняться длительное время, особенно если во время травмы были задеты нервные структуры (чаще всего нижний альвеолярный нерв).
Как долго может сохраняться онемение и отёк?
-
Онемение может длиться от нескольких месяцев до 1–2 лет, в зависимости от степени повреждения нерва. В редких случаях чувствительность восстанавливается не полностью.
-
Отёк обычно сходит в течение нескольких недель или месяцев, но может сохраняться дольше, если есть хроническое воспаление или проблемы с лимфооттоком.
Что можно сделать для ускорения восстановления?
-
Консультация у челюстно-лицевого хирурга или невролога – возможно, потребуется повторное обследование (КТ, УЗИ мягких тканей).
-
Физиотерапия (по назначению врача):
-
Магнитотерапия
-
Лазеротерапия
-
Электростимуляция (для восстановления нервной проводимости)
-
-
Медикаментозное лечение:
-
Витамины группы B (Мильгамма, Нейромультивит) – улучшают восстановление нервов
-
Нейропротекторы (Актовегин, Кавинтон) – помогают при повреждении нервной ткани
-
Противоотёчные препараты (Лимфомиозот, Траумель С)
-
-
Массаж и лёгкие упражнения для восстановления чувствительности (если рекомендовано врачом)
-
Если онемение не проходит более года, иногда требуется хирургическая ревизия нерва (редко).
Когда срочно к врачу?
-
Если онемение усиливается, а не уменьшается
-
Если появились новые боли или изменения в прикусе
-
Если отёк не уменьшается или увеличивается
Вам стоит записаться на повторный приём к хирургу, который вас оперировал, чтобы исключить возможные осложнения (рубцовое сдавление нерва, хроническое воспаление).
Добрый вечер! Переломы в области мыщелкового отростка требуют тщательного наблюдения, особенно у детей, так как эта зона важна для дальнейшего роста и формирования прикуса.
Что делать после снятия повязки?
1. Контрольное обследование (рентген/КТ)
- Хотя в рекомендациях не указано, снимок или КТ желательно сделать спустя 3-4 недели после травмы для оценки заживления.
- Если жалоб нет, может быть достаточно панорамного снимка (ОПТГ), но при сомнениях врач может назначить КТ ВНЧС (височно-нижнечелюстного сустава).
2. Осмотр у челюстно-лицевого хирурга или травматолога
- Врач проверит подвижность сустава, нет ли ограничений в открывании рта, боли или щелчков.
- Важно исключить риск неправильного сращения, особенно у спортсменов.
3. Когда можно возвращаться к тренировкам?
- Легкие тренировки (без ударных нагрузок, падений) – минимум через 4-6 недель после травмы.
- Полноценное возвращение к фигурному катанию (с прыжками и возможными падениями) – только после одобрения врача и контрольного снимка.
На что обратить внимание?
Если у ребенка появляется боль, щелчки в суставе, ограниченное открывание рта, важно срочно проконсультироваться с врачом.
Мягкая диета (без жесткой и твердой пищи) может быть рекомендована до 6 недель после травмы.
Рекомендую сделать контрольный снимок и проконсультироваться с врачом перед возвратом к интенсивным нагрузкам. Раннее возвращение к спорту без полной уверенности в заживлении может привести к осложнениям!
Здравствуйте! При переломе нижней челюсти в двух местах без осколков лечение зависит от стабильности отломков и правильности их сращения.
Когда операция НЕ требуется?
-Если перелом без смещения и отломки надежно зафиксированы шиной.
-Если на контрольных снимках видно, что челюсть встала правильно, и есть динамика заживления.
-Если нет осложнений (нагноения, некроза кости, нарушения прикуса).
Когда операция может потребоваться?
Если при повторных снимках окажется, что отломки нестабильны и смещаются.
Если шинирование не обеспечивает нужную фиксацию и процесс заживления идет неправильно.
Если есть гнойные осложнения или невралгические симптомы (онемение, сильная боль, ограничение движений).
Что делать сейчас?
Сделать контрольный снимок через 2-3 недели, чтобы убедиться, что кость срастается правильно.
Соблюдать рекомендации врача – мягкая диета, антисептические обработки, прием кальция.
При малейших подозрениях на ухудшение (смещение, сильная боль, воспаление) – срочно к челюстно-лицевому хирургу!
Если на снимках отломки встали правильно и шинирование удерживает их в нужном положении, операция может не понадобиться. Главное – контроль процесса заживления!